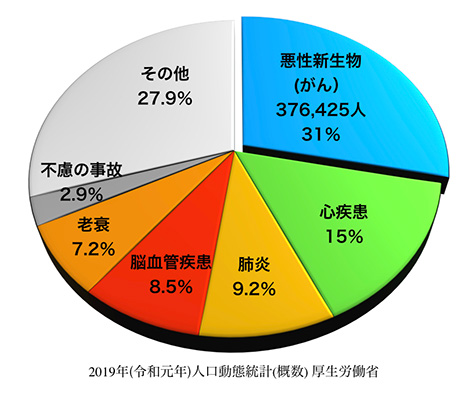
2019年に新たにがんと診断された方は男女合わせて999,075人。2022年にがんで死亡した人は385,797人(男性223,291人、女性162,506人) です。高齢化の影響もあり、がんの罹患数と死亡数は、ともに増加し続けています。
※国立がん研究センター2024年3月発表
年齢調整死亡率
がん死亡数の増加には、人口構成が高齢化している影響もあると考えられます。
人口構成の影響を除いた年齢調整死亡率というものが使われまれ、年齢調整死亡率の年次推移を見ると、1990年代の半ばをピークに減少傾向にあることになっています。
罹患率が上昇している理由として、高齢化や 感染症など他疾患での死亡の減少などあげられます。また生活習慣や食生活の変化など考えられますがまだはっきりとはわかっていません。
がん全体の10年生存率
これまで、5年生存率が用いられることが多かったのですががん種によっては5年以降も長期的な経過観察が必要になるため10年生存率集計も必要になってきました。2011年の10年後の生存率は全がん全体で53.5%です
2009~2011年にがんと診断された人の5年相対生存率は男女計で64.1 %(男性62.0 %、女性66.9 %)日本人が一生のうちにがんと診断される確率は(2019年データに基づく)
男性65.5%(2人に1人)
女性51.2%(2人に1人)
日本人ががんで死亡する確率は(2022年のデータに基づく)
男性25.1%(4人に1人)
女性17.5%(6人に1人
※国立がん研究センター2024年3月発表
日本人の平均寿命が伸びているとはいえ、 がんは1981年以降ずっと日本人の死因第1位で、毎年、生涯に約2人に1人ががんと診断されています。毎年亡くなられる方の4人に1人ががんで亡くなっていることになります。
男女ともがんの罹患率は、年齢に合わせて段々上昇し、特に50歳代辺りから急激に上昇する傾向にあります。
がん治療における生存率の主な目安は、5年生存率です。これは、治療開始から5年後にどれだけ生存しているかの割合を示しています。診断から1~2年以内に亡くなる病状の悪い患者さんも含まれていますので、見方を変えるとステージ(病期分類)に関係なく治療開始後の1年後、3年後、5年後の生存率は上がってきます。全身状態、合併症、年齢などを考慮した再発率や予後を予測するリスク分類ですでは、手術後、年を経るごとに生存率が上昇するケースが多くなります。
 年齢とともに、細胞の遺伝子に突然変異が積み重なっていき、がん細胞が発生しやすくなります。 その一方で、がん化を抑制する免疫細胞の働きは衰えてきます。日本では最も速いペースで高齢化が進んでいます。 がんの増加の要因になっています。
年齢とともに、細胞の遺伝子に突然変異が積み重なっていき、がん細胞が発生しやすくなります。 その一方で、がん化を抑制する免疫細胞の働きは衰えてきます。日本では最も速いペースで高齢化が進んでいます。 がんの増加の要因になっています。
大掛かりな機器を使用した診断
現代のがん医学は、飛躍的な進歩しているように見えますが、それはCT、MRI、PETなど大掛かりな機器を使用した診断が進歩しているだけです。早期発見・早期治療の有用性は認めますが検査のやり過ぎも問題があります。いくら検査してもわからない原発不明がん、希少がんも減ってはいません。
現代は高齢化の影響もありますが、皮肉なことに大掛かりな検査機器がなかった時代の方が、圧倒的にがんの罹患率、死亡率は少なかったです。AYA世代は、15歳から30歳代までと定義されています。学生や働き盛り、子育て中の20〜39歳の若年がんの約80%が女性が占めていたとの調査結果も公表されています。またX世代42歳~57歳の方の罹患率は増えています。原因がわからないがんも多いことになります。
今後のがん標準治療 生存率
がんの発症は複数の要因に関連し高齢化社会で増加し続けています◯年齢が上がると細胞の遺伝子にがんのリスクが増加します。
◯遺伝的要因は一部のがんの発症に影響を与えることがあり、家族歴にがんが多い場合、個人のがんリスクが高まる可能性があります。
◯たばこの喫煙、紫外線、放射線、化学物質など環境などの影響もあります。
◯特定のウイルスや細菌感染ががんの原因となることがあり、例えば、ヒトパピローマウイルス(HPV)は子宮頸がん、中咽頭がんの原因となることがあります。◯長期にわたる炎症状態はがんのリスクを増加させる可能性があります。
前から言われていることですが、これらの要因ががんの発症に影響を与える可能性があります。定期的なスクリーニング(症状の現れていない人に対して、病気を見つける目的で行う検査)を受けることはがんリスクを減少させるのに役立つことがあるかもしれません。利益と不利益のバランスを理解することも大切です。
がん検診のデメリット
がん検診にはいくつかのデメリットがあります。まず、偽陽性の結果が出る可能性があり、これは本来がんではないのにがんと誤って検出されることです。また、偽陰性も起こり得て、実際にがんが存在するにも関わらず検出されないことがあります。
がんの原発巣や部位によっては見つけられないこともあり、見落とすこともあります。さらに、検査自体がストレスを引き起こす場合もあります。そして、時には過度な検査や処置が適切でないことがわかる場合もあります。しかし、自覚症状が無い場合、通常、がん検診を受診しなければ、早期発見できないと考えられます。また、どの臓器のがんでも、がんのしこりが5ミリ以上にならないと発見できないいことも共通しています。がん検診を受けないという選択もあります。 難治性がん対策
個々の状況に応じた個別化医療を行うことも普通になりつつあり、ほぼ全ての部位でステージ(分類にはI~IV期までがあり、がんの進行度を示す病期)が早期ほど10年後の生存率(は上がります。
それでも、罹患率が増えている肺(小細胞肺がん)、肝臓(肝内胆管がんを含む)、膵臓、などの“難治性原発がん”ではここ数年の生存率は変わっていません。
膵臓がんでは、5年生存率は男性、女性計8%ともっとも低い生存率です。しかも年々増え続けて います。診断と治療の非常に難しいがんです。以前は手術ができても5年生存率の統計はありませんでした。3年生存率だけでした。
遺伝子変異が難治がん、希少がん(きしょうがん)の発生に関与していることが明らかになっています。術後の再発率が高く、5年生存率は不良です。切除不能がんに対する治療法は、原則として化学療法です。
同じ病名であっても、治療の効果は人によって多種多様です。一人ひとりのがん細胞の特性を知った上で「再発」をいかに抑えるかが 「5年無再発生存率」の向上に繋がります。標準治療(癌取扱い規約 )も完全ではありませんが、それでも現状は最適な治療方針です。
原発巣を摘出して完治することを目的に行う手術。ところが、固形がんの場合、手術を実施しても、一定の割合で再発が起こってきます。
がんの手術においては、根治性(がんを確実に取り除くこと、原発巣に隣接するリンパ節の郭清など)を目的にします。その上で、身体への侵襲性が低い手術法(腹腔鏡、ロボット手術)か開胸、開腹手術にするかを総合的に考慮します。
また、多くの医療施設では術中に組織の一部を「エアーシューター」通じてカプセルを病理診療科に送り「術中迅速検査」もします。術中に手術室のスピーカーから顕微鏡下での病理検査の結果(組織からはがん細胞は確認されない)が流れ、 術者も確信をもって切除範囲を決めることができます。
経術後過観察
その後、経術後過観察(サーベイランス)が始まります。病理検査でも、摘出した組織からいくつもの標本を作り顕微鏡で観察してがんの確定診断(扁平上皮癌、腺癌など)をします。所属リンパ節に転移がなくても再発予防のための抗がん剤治療などを行われることもあります。手術は成功しても、どの部位の原発臓器でも、ステージ’(病期)に関係なく一定の確率で再発が起こってきます。
手術から5年が経過して、再発が認められない場合、がんは完治したと判定されます。 5年生存率がとりわけ重要視されているのはそのためです。
がん治療の現状 手術(外科療法)
がん治療の現状 薬物療法(抗がん剤)
がん治療の現状 放射線療法
がん治療の現状 がん治療の難しい理由
がん治療サポート内容 最善のがん治療を受けるために
「がん治療相談」がん治療アドバイザーによるサポート
オピニオン(がん治癒への道)
がん標準治療を選択するとき
「がん標準治療」生存率
がん先進医療(精密医療)
がん免疫療法
がん発生メカニズム
がん再発・転移
がん幹細胞
がん悪液質(あくえきしつ)
がん遺伝子治療
標準治療以上に自由診療の治療成績がよいということではありません
新型コロナウイルの基本知識